介護の仕事で重要なのは様子観察と報告
介護の仕事は介助を行う上で「何か変わった事は無いか」「いつもと違う様子はないか」を注意深く観察する事が重要です。
例えば、意識がいつもよりはっきりしない、いつもより表情が暗い、皮膚に今までなかった発赤が見られる、足が腫れていて着替えの時に苦痛の表情を浮かべている等、心身の状態をよく観察しないと重大な危機を見逃す恐れがあります。
介護の仕事の様子観察は、少しでも利用者に変化があれば医師や看護師に報告するという大切な意味があります。
緊急時に速やかに対応できるよう、日頃から利用者の持っている病気、飲んでいる薬、血圧や体重といった情報をきちんと把握する事も必要です。
介護の仕事は人の生命を守る仕事という意識を持つ
一般的な高齢者は心身機能の低下から病気やケガにかかるリスクが高まっています。
そのような方を支援する介護職員は、人の生命を守るという意識を持ち、優れた知識と技術を通して安全なサービス提供を心掛ける必要があります。
自らの速やかな対応によって最適な医療につなげる事ができれば、介護の仕事のやりがいも高まりますね。
6つのバイタルサイン(生命兆候)
- 体温
- 血圧
- 脈拍
- 呼吸
- SPO2
- 意識レベル
体温 (KT Körpertemperatur)測定のマニュアル
平熱は一人ひとり異なります。血圧と違い、体温は急激に変化しにくいため、体の健康や病気のサインとなる重要な情報です。したがって、自分の日常の体温(平熱)を把握しておくことは、 病気のサインを逃さないために非常に有効な予防対策です。
介護施設では健康管理のため、基本的に朝起きた時と午後の2回体温測定をします。
一日の体温のリズム、年齢差、個人差がある
朝起きた時が、体温は最も低くなり、夕方にかけて体温は上昇していきます。
一般的に赤ちゃんは体温が高く高齢者は低いです。特に高齢者は肺炎になりやすいのですが、症状として、高熱を出さなかったり、体調が悪いことを言葉に表さないことがあります。
体温の測定部位と平熱
測定場所はワキ(腋窩)、口(舌下)、耳(耳内)、直腸などですが、介護施設では脇で測ります。
測定する部位ごとに検温に必要な時間や方法、機械が異なり、測定される温度も異なります。部位によって平熱の値も異なるため、それぞれの部位の平熱を知っておく必要があります。
つまり耳には耳の、ワキにはワキの平熱があるので、あらかじめ知っておくことが大切なのです。
ちなみに直腸は37度、口、耳は36.5度、脇は36.0度、足は28℃が平均値となります。
直腸は外気 (周りの環境)の影響を受けないので、より正確な体温を測ることができるため、基準として使われます。死体の検視でも直腸で体温を測るそうです。
他の箇所で測定するのと比べ、脇は最も安全性が高く、患者さんへの負担が少ないからです。
体温が高い時の対応方法
熱の出始めは、悪寒を伴います。この時にクーリング(体を冷やす)を行ってはいけません。
逆に布団をかけ、体を温かく包んであげます。しばらくして、身体から汗が出てくるようなときに、クーリングを行ってください。
クーリングを行う場所は頭部・腋窩(わき)・鼠径部(また)です。これらの近くには大きなリンパ血管が流れているので、全身に冷えた血液を送り出すことが出来ます。
介護の現場では38.5度を超えると、Drの指示で解熱剤を服用することもあります。汗をかいていますので、脱水に気を付けましょう。
高熱が続くと著しく体力を消耗してしまいます。食欲減退のため栄養補給にも気を付けましょう。
ただし、肺炎の可能性があるときは、無理に水分補給や食事をしないこと。症状悪化の可能性があるため。栄養補給は点滴を行うと安全です。
体温計の使用方法
さて、皆さんはどのようにして体温を測定していますか?
アンケートでは以下のデータがあります。
斜め上から…35.9%
真横から…28.9%
斜め下から…32.8%
真下から…2.4%

正しいとされている使用方法は「斜め下」から挿している人ですがわずか32.8%でした。
約7割の人は正しい使い方を理解していないことになります。
検温のポイント
- いつも同じ測り方をする。左右の統一、決まった時間帯など
- わきの汗を拭く。汗をかいていると、熱の伝導率が異なってしまい正しく検温できない可能性があります。
- 手のひらを上に向けると脇は、締まりやすくなります。
- 逆の手で腕を押さえてあげることも有効な手段です。
- わきを閉じることで皮膚が密着し、わきの皮膚温低下を防ぐ
- 側臥位で下側になるわきや麻痺側のわきは、血流が悪くなるため、側臥位での上側のわきや健側のわきより若干低くなる
※赤外線の体温計があれば、額に当てボタンを押すだけで素早く簡単に体温を測定することができます。
 |
オムロン OMRON 公式 皮膚赤外線体温計 MC-720 体温計 非接触体温計 非接触 体温 送料無料 価格:2,980円 |
![]()
血圧 (BP Blood pressure)測定のマニュアル
血圧の急激な変化は、血管の異常(脳梗塞・心筋梗塞など)をサインとすることがあるため、他の所見も観察しておきましょう。
血圧は心臓がポンプとして血液を全身に送っている状態を示すもので、動脈の血管を押し広げようと壁に加える圧力のことです。
心臓が縮んで血液が送り出される時に最も上がり(最高血圧)、心臓が膨らむ時に最も下がり(最低血圧)ます。
人の生命を左右する血圧は重要なバイタルサインの一つです。
平らなところに寝たままだとすると、心臓のポンプが少ししか働かなくても血液は平らな面を流れるためある程度流れます。しかし座っている姿勢だと頭の方へ血液を届けるため重力に逆らって送り出さなければならないためより多くの力を必要とします。
長期間臥床状態が続くと立ち上がったときに血圧を保てないという「起立性低血圧」を生じるのもこのためだと言われます。
一般的には寝ている人が立った場合、心臓が寝ている姿勢モードで動いているので、頭を起こすと頭の方に血液が少ない状態になります。
しかし、それでは脳に血液が不足してしまうので、すぐに抹消の血管を収縮させ、心拍数も上昇し血圧を保ちます。これを「体位血圧反射」といいます
正常な血圧と高血圧
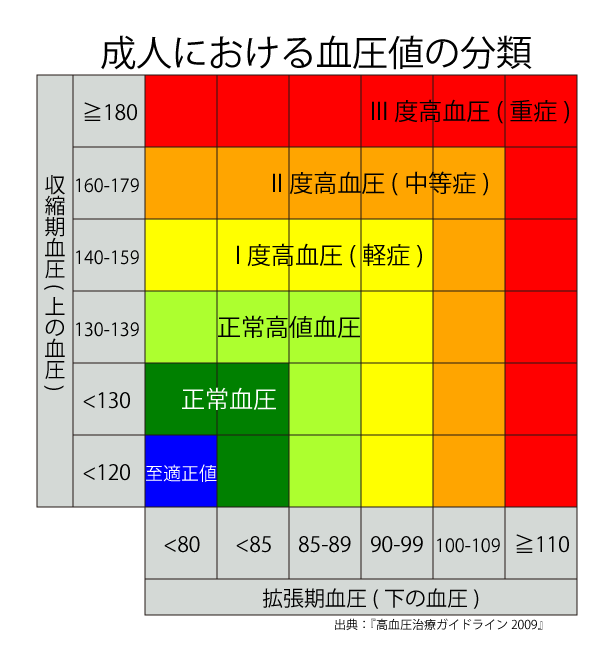
この表は、一般平均の数値です。個人によって数値は異なります。また、医者によって高血圧の数値範囲も異なります。
血圧の変動する原因
- 血圧の薬(降圧剤)
- 薬の飲み忘れ・薬の飲み間違い・薬の服薬前後
- 機器などによる測定方法
- 臥床時は座位時に比べ低くなる
- 器具の故障・器具の使い方、左右の腕など測定方法が統一されていない・心臓よりも低い位置で測定すると高い値になる・そでめくりすることにより、腕を圧迫するようなら、服の上からマンシェットをする。
- 心理的・身体的に作用する。肌を見られる恥ずかしさで緊張し血管が収縮する
- 入浴後、食後、運動後
- 寒いと血圧は上がる(収縮)
- 排泄の我慢は血圧が上がる など
正しい方法で測定する為のポイント
- 血圧計は、常に心臓の高さに保つ。[高さのズレは誤差の原因となる。]
- カフ、マンシェットは、測定部位に正しく装着する。[誤った装着は誤差の原因となる。]
- いつも同じ側の手首で、手のひらを上に向けて測定する
- 血圧測定をするときは、手を開いて手のひらを上にします。
- 握っていると筋肉の収縮や手の指や掌の圧で血圧が高く出ます。
- 背筋を伸ばし、顔を上げた姿勢で測定するうつむいた姿勢だと、内臓が圧迫されたりして腹圧がかかり、血圧が高めに出る傾向があります。
血圧異常時の対応
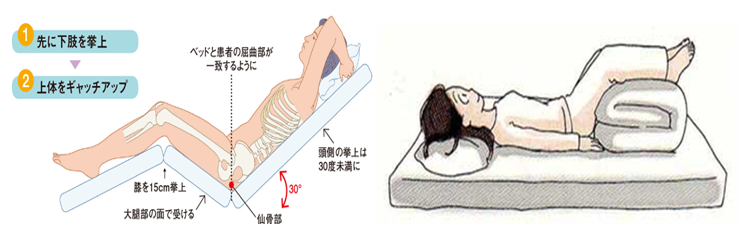
血圧が170mmhg以上は頭を上げ横にします。
血圧が80mmhg以下は足を挙上し心臓に血液が戻るように工夫しましょう。
多くの血圧計が販売されていますが、旧式タイプなど安価に手に入れることができますが、正確性に欠けていたり不安な部分はあります。オムロン製品やタニタ製品をオススメします。
 |
オムロン OMRON 公式 血圧計 HEM-7120 上腕式 送料無料 簡単 血圧測定器 正確 全自動 家庭用 おすすめ 軽量 コンパクト シンプル 操作 液晶 見やすい 簡単操作 価格:6,265円 |
![]()
脈拍 (P Pluse)測定のマニュアル
脈拍は運動や緊張など、交感神経と副交感神経の状態で変化します。
異常がありそうなときは、実測してもらい適切な判断を仰ぎましょう。
運動や興奮などが無い状態で、除脈や頻脈が起きた場合、薬物の副作用、脱水、心臓の異常などの可能性があります。
1分間あたりの脈拍=心臓の拍動数です。脈拍の平均値は乳幼児で1分間に100回以上が平均で、高齢者では60~80回が平均となります。
脈拍は、夜になると減少する傾向があるため、60回を切っても問題はありませんが、日々の様子を確認しておき、普段と違うかどうかで判断しましょう。
除脈とは60回未満の状態を除脈と定義し、逆に頻脈とは100回以上の状態を頻脈と定義されています。
高齢者では「脱水」の時に発生しやすいです。
脈拍正常値・脈拍の変動
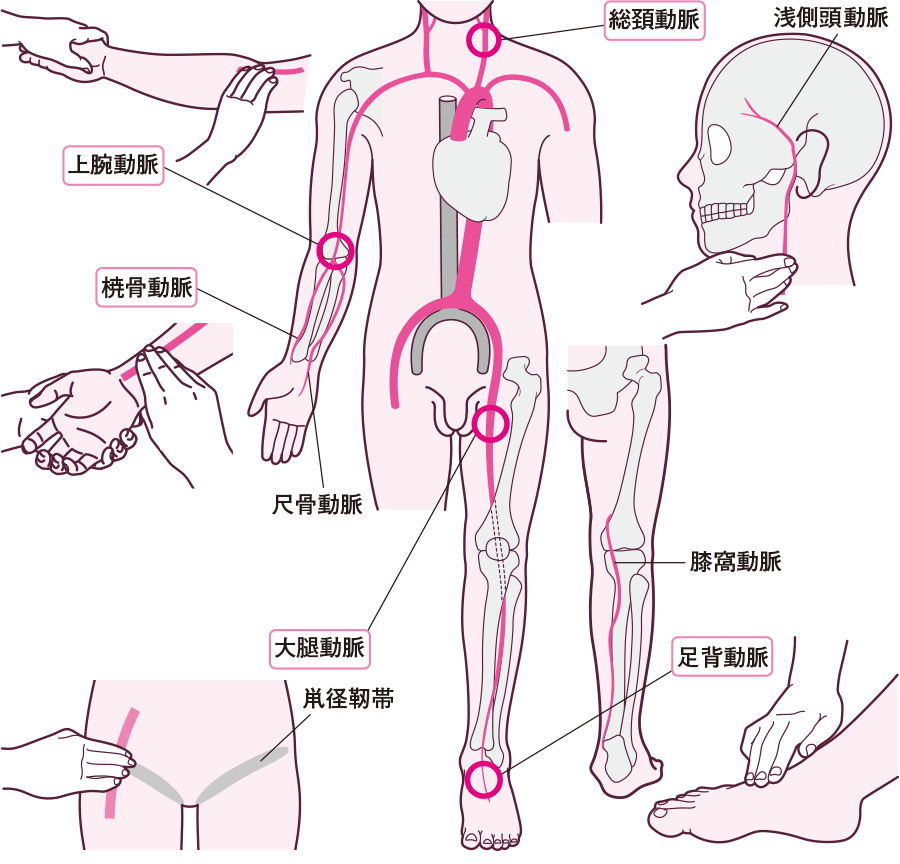
首、肘の内側、鼠径部、足の甲に大きな欠陥があります。その血管に指で直接触れ脈拍を測ることが出来ます。
脈拍の変動する原因
- 自律神経系(緊張すると回数が多くなる)
- 甲状腺などの内分泌機能(甲状腺機能亢進症で多くなる)
- 体温(発熱で多くなる)
- 脱水状態(多くなる)
ポイント
機械に頼らず、実際に触れて測定する。今は自動血圧計やサチュレーションモニターにも脈拍数は表示されますが、機械に頼ってはリズムもいつもと比較しようがありません。
脈拍は触れて観察することが大切です!
左右差を確認することも大事。左右差があれば血行障害があることが考えられます。橈骨動脈や脈が触れやすい部位で、左右差がないか確認し、左右差を感じるようなら血圧を測定し20mmHg以上の差があれば実際に血行障害があると判断できます。
しかし、多くの介護職は脈を触診で測る技術を持っていませんので、血圧計やサチュレーションで値を記録しています。
呼吸測定のマニュアル
吸気:呼気:休止期=1:1.5:1が標準的だと言われています
正常な呼吸回数は1分間に12~16回であるのに対し、異常とされる「徐呼吸」は1分間に10回以下の呼吸、「頻呼吸」は1分間に24回以上の呼吸と言われます
呼吸観察のポイント
呼吸量とリズムですが、医者に報告するのが介護士の仕事です。表現方法を覚えておくとよいでしょう。
浅く 深く 速い 遅い 肩で息をする 寝息のようなゆっくり ひゅーひゅーという音 など
※呼吸観察では口元を見ると思いますが、その時に顔の色、唇の色を見て酸素状況、チアノーゼがあるのか、汗をかいているのか、乾燥しているのかを確認します。
SPO2測定のマニュアル
SPO2とは血液中の酸素濃度のことです。健康的な体では97%~100%が標準ですが、高齢になると体の末端まで血液が行き届きにくくなり95%を下回ってきます。
90%以下になっているといじょうです。口腔内の異物確認、服の締め付け、血流の滞りがないように体位変換し確認しましょう。
顔の表情、特に、唇の色が紫色になっていたら、チアノーゼ反応がありますので、救急搬送してください。
サチュレーションは通常95%以上ですが、それ以下の場合は酸欠状態です。低酸素の状態が続くと、意識消失や組織の壊死に繋がります。早急に搬送が必要です。
※余談ですが、爪にマニキュアを塗っていたり、指先を怪我しているなどの理由で測れないときは、耳たぶで測ることもできます、SPO2の機械は、爪の上から赤外線を照らして、血の中のヘモグロビンがどれだけ酸素とくっついているかを示した数字なので、身体の末端部分で測定できるところであればいいのかもしれません。
ただし、記録に残す時や、報告の時は必ず、指先で測定不可能なため耳たぶで測定と記録に残してください。
サチュレーションの価格幅は3,000~30,000円が相場ですが、5,000円前後の一般家庭向けで十分だと思います。中国製より日本製が人気あるようです。
 |
価格:5,479円 |
![]()
嘔吐対応時のマニュアル
嘔吐物で窒息する恐れがあります、口腔内の異物除去をしてください。
側臥位で安楽な体勢をとってください。
居室ベットへ移動の際、途中で気分が悪くなれば我慢せずに吐き出してもらいましょう。そのために介助者は袋を持っておくとよいです。
安楽の姿勢 側臥位

舌でノドがふさがったり、吐いたものがノドにつまったりしないよう、仰向けにはせず、横向き(側臥位)で寝かせます。そして下あごを少し前に出します。
図のように体の下側になる腕を伸ばし、上側の手は顎下に入れ、顎が動かないように固定します。そしてひざとひじを曲げ、身体が後ろに倒れないよう安定させます。
転倒時の対応マニュアル
発見時は、すぐに動かしてはいけません。頭部を打った可能性もあります。
また本人に痛みの確認を行いましょう。意識がなかったり・開放骨折をしているなどの場合は救急搬送です。
そのほかは、椅子に腰かけてバイタル測定をしてください。そして 本人が痛みを訴える部位以外も、確認しておいた方が良いでしょう。
※頭部を打撲してしまった場合、硬膜外血腫となって何か月もあとに症状が現れることもあります
吐き気や頭痛などがあった場合は、転倒による頭部打撲と併せて医師に必ず伝えましょう。また転倒直後はどこも痛まなくても、2~3日後に腫れや痛みが出てくることがあります。転倒後、介護施設では約1か月間観察シートを使って後追いをします。
食事中に喉を詰まらせたときの対応マニュアル

ムセている場合はまだ完全に詰まり切っていないので、手のひらで背中を叩きます(背部殴打法)、自力で吐き出すように促しましょう。お腹に手を当てて吐き出させる方法も有効です。(ハイムリック法)
しかし、ムセていない場合は完全に詰まっている可能性が高いです。その際には呼吸もできていませんので、まず呼吸を確保することが大切です。口の中に指を入れ食べ物を出してください。
窒息時の対応は時間が勝負です。脳に酸素がいかないことで脳の細胞が死んでしまいます。
※のどが完全に詰まっている状態では声も出すことが難しいので、早期発見をするには食事中、フロア全体の様子観察が欠かせません。
意識消失時の対応マニュアル
①覚醒している、②刺激に応じて一時的に覚醒する、③刺激しても覚醒しない、④呼吸をしている
4つの意識レベルで評価観察してください。
呼吸をしている場合は仰向けに寝かせて気道確保をします。
足を身体から30センチほど上げ、身体を締め付けている衣類やベルトを緩めます。そして身体をタッピングし刺激や声をかけ続けましょう。
一分以内に意識を取り戻さない場合は119番してください。
火災時の対応マニュアル
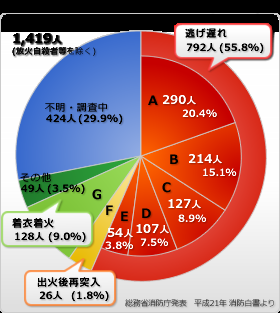
火事で死んだ人1419人中、792人(55.8%)の死因は逃げ遅れによる焼死です。
火災による死者数(放火自殺者等を除く。)を年齢別にみると、65歳以上の高齢者が877人(68.6%)を占めており、特に81歳以上が407人(31.8%)でした。
逃げ遅れの原因
大事なものを取りに戻ったり、周りの人に合わせて逃げようとするからです。
一酸化炭素が体内に入ると肺から取り込まれて血液中の酸素を壊していきます。要するに急激な酸素不足により意識を失うのです。
以下は火事を体験した人の記事です。
「わたしも煙を大量に吸い込んだ経験があります。突然体中の力が抜けて体が軽くなったかと思うと次の瞬間、自分の周りだけ重力が何十倍にもなった感覚に襲われて体を支える余裕もなく地面に倒れこみました。そして次の瞬間、まるで突然映画が終わってしまったかのように目の前が真っ暗になり意識が途切れました。」
逃げる時のポイント
煙を吸わない:一酸化炭素中毒にならないように、ハンカチまたは服で口を押える。
息を止めて逃げない:深い呼吸は一度に大量の煙を吸うので一度の呼吸で意識がなくなる可能性もある。
低い姿勢で逃げる:煙は空気よりも軽いから天井から覆われる。酸素は空気より重いので、息がしやすいし視界も良好である。
壁伝いに移動する:視界が悪くなるとパニック状態になり焦って逃げつまづきやすくなります。火事の煙は目に沁みやすく、のどを痛めます。刺激性があり有毒な煙です。
煙の色は白色から黒色にかわる:水分量が関係するのですが白色は完全燃焼、黒色は不完全燃焼、特に石油類、プラスチックやゴム製品が燃えると体に悪い煙が発生します。ダイオキシンなども発生します。

まとめ
施設によってマニュアルが整備されていたりしますが、それを活用している施設は少ないと思います。知識を活かすには経験が必要ですが、緊急時ですのでベストな対応じゃなくても良いと思いますが、結果が適切であれば問題はないでしょう。







Do you have a spam problem on this blog; I also am a blogger, and I was wondering your situation; many of us have developed some nice procedures and we are looking to swap methods with others, please shoot me an email if interested.
You made some first rate points there. I seemed on the web for the difficulty and found most individuals will associate with along with your website.